Degeneración Macular Asociada a la Edad
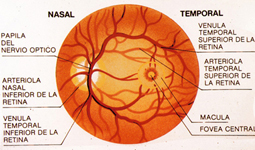
La Degeneración Macular Asociada a la Edad consiste en un desgaste progresivo de la retina central: la mácula. Es la primera causa de ceguera legal irreversible en individuos mayores de 65 años en el mundo occidental. Los principales factores de riesgo son: edad, sexo femenino, hipertensión arterial y tabaco.
¿Qué es la DMAE?
La Degeneración macular asociada a la Edad consiste en un progresivo desgaste de la retina central: la mácula. Esto comporta una disminución de la visión central. Generalmente no se afecta a la visión periférica.
¿Cuánta gente tiene esta enfermedad?
La degeneración macular asociada a la edad (DMAE) es la primera causa de ceguera legal irreversible en individuos mayores de 65 años en el mundo occidental. Actualmente existen más de 600.000 españoles con DMAE. El número de casos aumenta rápidamente debido al aumento de la esperanza de vida y el progresivo envejecimiento de la población.
¿Quién tiene mayor riesgo de desarrollar DMAE?
Los principales factores de riesgo son: la edad (el principal factor de riesgo), el sexo femenino (la DMAE es dos veces más frecuente en mujeres que en varones); la hipertensión arterial, el tabaco (aumenta el riesgo de pérdida visual en un 30 a 50%); la exposición solar y la dieta podrían contribuir, pero no se han obtenido datos concluyentes sobre su participación en la enfermedad.
Se han identificado ciertos rasgos genéticos: "polimorfismos", que podrían participar en la cascada del complemento y parecen ser un marcador de la susceptibilidad para desarrollar la enfermedad.
¿Cuántas formas de la enfermedad existen?
La DMAE se diferencia en dos grandes formas clínicas: seca y húmeda.
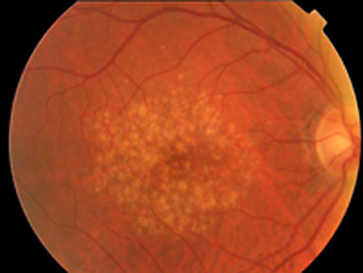
La forma seca representa un 80% de los casos y se inicia con la formación de unos depósitos amarillentos llamados drusas en el área central. Las drusas son materiales de desecho de las células fotorreceptoras. Su acumulación progresiva compromete la nutrición de las propias células y produce isquemia y muerte celular con lo que se forman áreas de atrofia que llevan a una pérdida visual irreversible (atrofia geográfica)
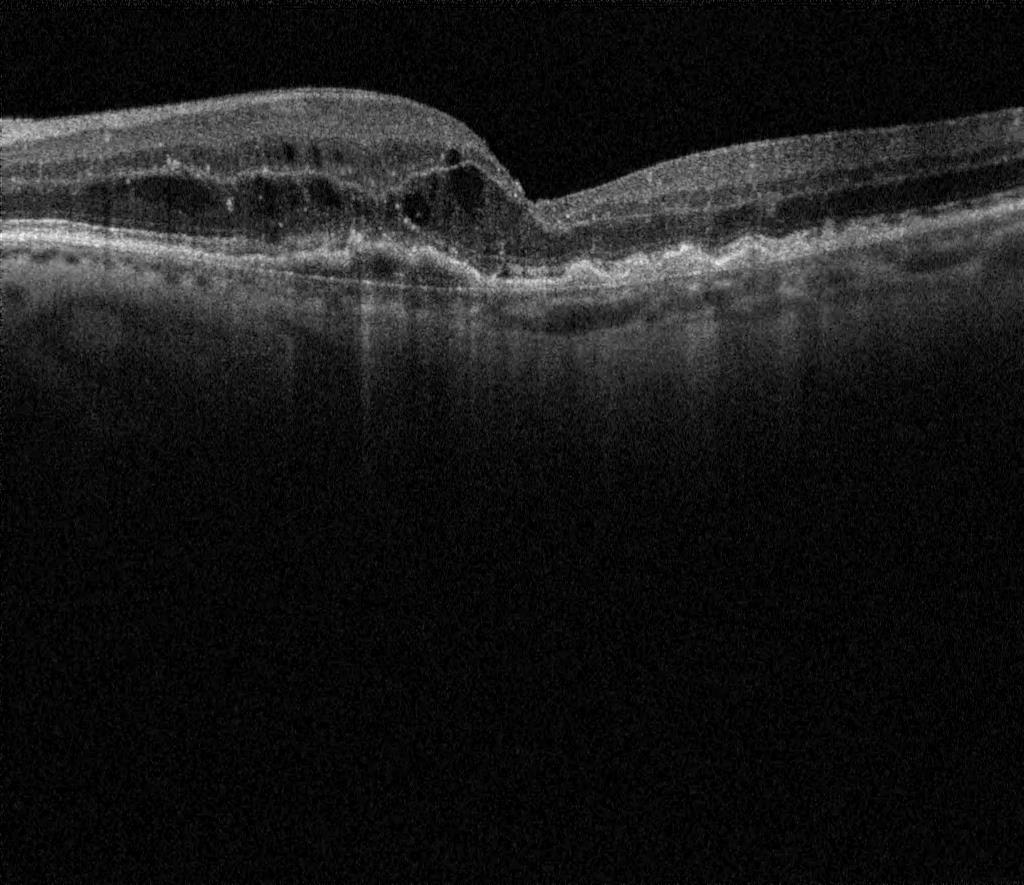
En la DMAE húmeda: unos neovasos anómalos procedentes de la coriocapilar, una capa que aporta los nutrientes a la retina, crecen por debajo o dentro de la retina (membrana neovascular). Estos vasos pueden perder líquido y sangre formando desprendimientos serosos y hemorrágicos. Por último se produce una cicatrización de todo el área macular llamada cicatriz disciforme. La DMAE húmeda es responsable del 90% de las pérdidas de visión severa asociadas a DMAE.
¿Cómo puedo saber si tengo degeneración macular asociada a la edad?
En la DMAE es muy importante la detección precoz, especialmente en las formas húmedas. En primer lugar es interesante realizar una consulta con el oftalmólogo una vez al año a partir de los 50 años para una correcta valoración de la visión, la presión intraocular y el fondo de ojo. En caso de que el oftalmólogo detecte alguna alteración puede que solicite alguna prueba como una angiografía fluoresceínica, un OCT u otros o puede que solicite una consulta con un especialista en retina.
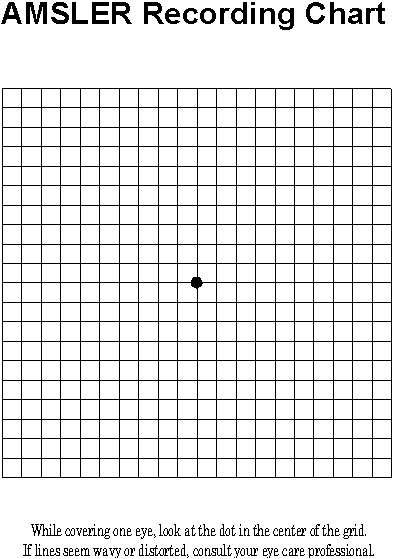
En algunos casos se recomienda realizar una autoprueba periódica con la rejilla de Amsler.
¿Puedo hacer algo para evitar la DMAE seca?
Diferentes estudios recomiendan a los pacientes con formas iniciales de DMAE tomar suplementos antioxidantes, luteína y minerales para reducir el riesgo de progresión de la enfermedad así como el riesgo de pérdida visual severa. No está tan claro qué deben hacer los pacientes que no presentan signos de degeneración macular: dejar de fumar y una alimentación rica en ácidos grasos omega 3 así como frutas y verduras frescas parecen disminuir el riesgo de desarrollar DMAE.
El tratamiento mediante fotocoagulación con láser de las drusas no es efectivo e incluso podría ser perjudicial. La reoforesis consiste en la filtración del plasma sanguíneo de los pacientes para retinar las proteínas de alto peso molecular, las lipoproteínas y los radicales libres, supuestamente implicados en la patogenia de la DMAE. Sin embargo los estudios que valoran su eficacia clínica no son concluyentes.
Los primeros resultados de ensayos clínicos con inhibidores del factor de complemento D, por el momento, no han demostrado un beneficio clínico.
¿Qué debo hacer si tengo una DMAE húmeda?
Su oftalmólogo debe valorar su agudeza visual y examinar el fondo de ojo mediante dilatación pupilar. Dependiendo de la exploración clínica pueden hacer falta diferentes pruebas:
La OCT (tomografía de coherencia óptica: obtención de imágenes de alta resolución de la retina central) es una prueba indispensable en el diagnóstico y el seguimiento de la enfermedad. En algunos casos se puede realizar angioOCT: una prueba que permite realizar una angiografía sin contraste
La angiografía con fluoresceína (AGF) consiste en la inyección de un contraste intravenoso seguido de unas fotografías del fondo de ojo para diagnosticar y clasificar la presencia de neovasos: membranas clásicas y ocultas.
A veces es necesario realizar una angiografía con un contraste diferente llamado verde de indocianina que complementa la información previa.
Se pueden solicitar otras pruebas dependiendo de las características clínicas del paciente y de la experiencia del oftalmólogo.
¿Qué opciones de tratamiento tiene la DMAE húmeda?
En cualquier caso cuanto más precozmente se diagnostique la enfermedad mejor será la respuesta al tratamiento.
Los tratamientos anti-VEGF son el tratamiento de primera elección en la DMAE neovascular sin cicatrización foveal. El factor de crecimiento vascular endotelial (VEGF) es uno de los elementos implicados en el crecimiento de los neovasos. Los tratamientos anti-VEGF consisten en la inyección intravítrea de aptámeros que se unen al VEGF inhibiendo el crecimiento de neovasos. Actualmente disponemos de 3 sustancias: Eylea®, Lucentis® y Avastin®. El gran interés de estos tratamientos es que son capaces de mantener la visión y, en algunos pacientes, permiten una recuperación visual. El problema es su elevado precio y la necesidad de reinyecciones frecuentes.
Otros tratamientos disponibles aunque de uso muy limitado son:
1. Terapia fotodinámica: Se usa desde el año 2000 y consiste en la inyección intravenosa de una sustancia fotosensibilizante (verteporfin o Visudyne) que se une al tejido neovascular. Posteriormente se aplica un láser no térmico que activa el verteporfin para la destrucción selectiva de los neovasos sin lesionar significativamente la retina. Se utiliza básicamente en tratamientos combinados con antiVEGF.
2. Cirugía de translocación macular: Se trata de un procedimiento complejo que consiste en desplazar quirúrgicamente la retina para que la fóvea no quede sobre la membrana neovascular y de esta forma poder tratarla con láser térmico o bien lejos del área atrófica . Es una técnica que aspira a mejorar la visión del paciente, pero está sujeta a múltiples complicaciones, algunas de ellas graves que han limitado su difusión.
Una vez estabilizada la enfermedad se recomienda la valoración del paciente por una unidad de baja visión que mediante medios ópticos, electrónicos e informáticos saca el mejor partido de la visión de cada paciente.
¿Qué otras opciones de tratamiento están en investigación?
La DMAE es una enfermedad muy incapacitante y que afecta a un número creciente de personas. Existen múltiples líneas de investigación para conocer mejor su etiología, su patogenia y posibles nuevas opciones de tratamiento:
1. Dispositivos intraoculares de liberación tardía: Se trata de “almacenes” de un fármaco que, una vez introducidos dentro del ojo, liberan lentamente la sustancia activa, evitando la necesidad de múltiples inyecciones.
2. Nuevos fármacos: Lactato de esqualamina, siRNA, inhibidores del complemento… son sustancias que interfieren a diferentes niveles de la cascada de la neovascularización anómala. Algunos de estos tratamientos están en fase 2 o 3, al borde de su comercialización. La mayoría de ellos requiere una administración mediante inyecciones intravítreas.
3. Terapia génica: se han iniciado ensayos con proteínas antiangiogénicas.
4. Implantes celulares: trasplante de epitelio pigmentario de la retina y trasplante de células madre con resultados prometedores en animales.
5. Prótesis retinianas: Se están empezando a implantar algunos dispositivos en casos seleccionados, pero queda mucho camino por recorrer en cuanto a calidad visual y biocompatibilidad.
¿Quién puede tratar a mi DMAE?
Dr. J. Català Mora; Dra. E. Cobos; Dr. J Giralt; Dr. O. Pujol Goyta; Dr. M. Rubio Caso